Lungenkrebs, nicht-kleinzelliger (NSCLC)
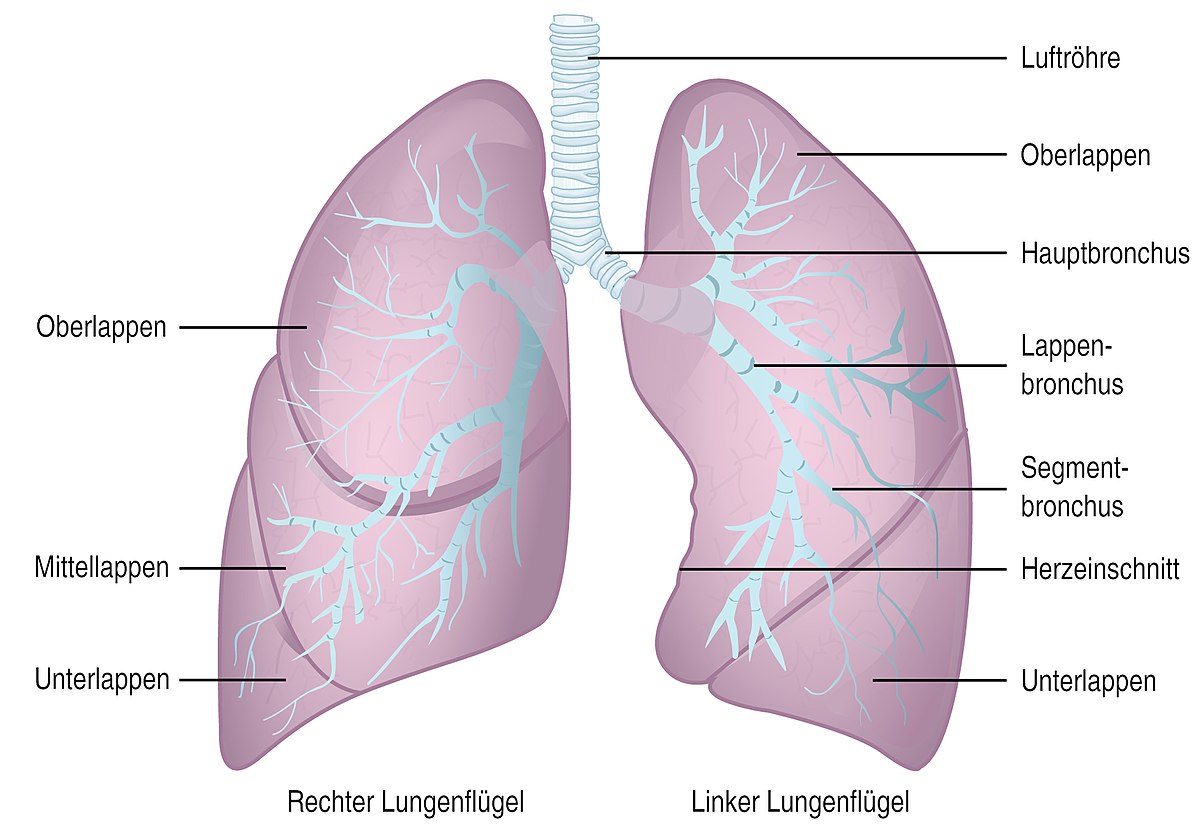
Anatomie der Lunge
Was versteht man unter Nicht-kleinzelligem Lungenkrebs (NSCLC)?
Nicht-kleinzelliger Lungenkrebs (kurz „NSCLC“ von „non-small-cell lung cancer“, häufig auch „Nicht-Kleinzelliges Bronchialkarzinom“) ist neben dem kleinzelligen Lungenkrebs („SCLC“) die häufigere Form eines Tumors, der von den Epithelzellen der Schleimhaut ausgeht. Diese Zellen kleiden die Bronchien aus bis in ihre kleinsten Verästelungen, die Bronchiolen, sowie in die sich anschließenden Lungenbläschen (Aleveolen). Obwohl die Enstehung des NSCLC in den meisten Fällen mit Zigarettenrauch in Zusammenhang steht, kann diese Erkrankung auch bei Menschen auftreten, die nie geraucht haben.
Was sind die Symptome und Anzeichen von Lungenkrebs?
Lungenkrebs ist eine Erkrankung, deren Symptome und Anzeichen vergleichsweise spät nach Beginn der Erkrankung auftreten und zudem sehr unspezifisch sind. Unspezifisch bedeutet, die Symptome oder Krankheitszeichen weisen nicht eindeutig auf Lungenkrebs hin, sondern können auch bei anderen Erkrankungen vorkommen. Gerade in frühen Stadien muss es gar nicht zu Beschwerden oder ersten Anzeichen kommen und der Lungenkrebs bleibt unentdeckt. Wird er in einem sehr frühen Stadium diagnostiziert, dann handelt es sich häufig um eine Zufallsdiagnose, z.B. wenn die Lunge aus anderen Gründen geröntgt wurde. Im diesem Falle ein Glücksfall, weil der Lungenkrebs dann häufig noch operabel ist oder kurativ behandelt werden kann, das heisst eine Heilung ist möglich. Gerade Menschen mit erhöhtem Risiko für Lungenkrebs, z.B. weil sie beruflich einer Schadstoffbelastung ausgesetzt waren, gehäuft Krebserkrankungen in der Familiengeschichte haben oder Raucher sind, sollten die Warnzeichen kennen und im Zweifel Ihrem Arzt berichten.
Wie bei den meisten Krebserkrankungen gilt: In der normalen Blutkontrolle (z.B. beim Hausarzt) kann man in aller Regel keinen Lungenkrebs oder den Verdacht darauf erkennen.
Zu den häufigen Symptomen bei Lungenkrebs gehören:
- neu aufgetretener Husten, der länger als drei Wochen anhält und nicht auf eine Behandlung z.B. mit Antibiotika anspricht
- dauernd bestehender Husten (z.B. im Rahmen einer chronischen Bronchitis), der sich verschlimmert oder seinen Charakter verändert
- blutiger Auswurf
- Gewichtsverlust
- Brustschmerzen
- Luftnot
- Fieberschübe
- nächtliches Schwitzen
- allgemeine Schwäche
- eine Verdickung der Fingerspitzen (“Trommelschlegelfinger”)
Beim Auftreten der genannten Symptome muss es sich keinesfalls um Lungenkrebs handeln. Betroffene Menschen sollten aber einen Arztbesuch in Betracht ziehen.
Welche Früherkennungsmaßnahmen gibt es bei Lungenkrebs?
Je früher eine Krebserkrankung entdeckt wird, desto höher ist die Heilungschance. Früherkennung ist daher ein sehr wichtiges Konzept. Anders als bei den ebenfalls häufigen Krebsarten Darmkrebs (Darmspiegelung alle 10 Jahre für Männer ab 50 und Frauen ab 55!) oder Brustkrebs (jährliche Tastuntersuchung ab 30, Mammographie alle zwei Jahre ab 50!) gibt es beim Lungenkrebs keine etablierte Vorsorge oder Früherkennung. Dies gilt für Menschen, die keine Symptome haben.
Wie häufig ist NSCLC?
Das NSCLC ist mit 85-90% die häufigste Form der Lungenkrebserkrankungen. Es sind deutlich mehr Männer als Frauen betroffen, in Westeuropa etwa doppelt so viele Männer wie Frauen. Das mittlere Erkrankungsalter liegt bei 70 Jahren. Lungenkrebs stellt bei Männern nach Prostatakrebs die zweithäufigste Krebserkrankung dar, bei Frauen die dritthäufigste (nach Brust- und nach Darmkrebs). Nach einer Statistik aus dem Jahr 2012 erkrankten in Europa mehr als 410.000 Menschen neu an Lungenkrebs.
Lungenkrebs ist bei Männern die zweithäufigste Krebsart, bei Frauen die dritthäufigste.
Wie wird NSCLC festgestellt?
Nicht-kleinzelliger Lungenkrebs (kurz „NSCLC“) ist eine Diagnose die von einem Pathologen, d.h. Facharzt eines pathologischen Instituts, anhand der mikroskopischen Untersuchung einer Gewebeprobe (Biopsie) aus Tumorgewebe gestellt wird. Dabei unterscheidet sich das Aussehen der Krebszellen je nach Art des Tumors. Darüberhinaus können bestimmte „Färbungen“ mit Immun-Markern vom Pathologen angefertigt werden („Immunhistologie“). Dies kann ermöglichen, bestimmte Proteine (Eiweißstoffe) zu erkennen, die auf der Oberfläche von Krebszellen vorkommen und für eine bestimmte Tumorart charakteristisch sind. Auf diesem Wege kann die Diagnosestellung gesichert werden.
Für die Diagnosestellung ist in der Onkologie grundsätzlich ein histologischer oder immunhistologischer Befund des Pathologen eine Voraussetzung. Dafür muss z.B. im Rahmen einer Punktion Tumorgewebe gewonnen werden (Biopsie). In manchen Fällen ist es auch ausreichend einzelne Tumorzellen aus einem Erguss, z.B. Pleuraerguss, zu gewinnen. Eine Diagnosestellung anhand von bildgebenden Verfahren (CT, MRT) ist nicht möglich. Diese Verfahren können eine Verdachtsdiagnose begründen und aufzeigen auf welchem Wege bzw. an welcher Stelle eine Gewebeprobe am günstigsten gewonnen werden kann. Weiterhin ist die Bildgebung ganz entscheidend, wenn es um die Ausdehnungsdiagnostik geht, d.h. um die Frage wie groß ist der Tumor und welche Organe hat er befallen.
Ohne feingewebliche Untersuchung einer Gewebeprobe (Histologie) oder zytologische Untersuchung von Tumorzellen (Zytologie) kann keine Krebsdiagnose gestellt werden. Hierfür ist immer eine Probenentnahme (Biopsie) notwendig.
Welche Untergruppen gibt es beim NSCLC?
Ein Lungenkrebs besteht aus entarteten Zellen, die sich vermehren und eine Geschwulst („Tumor“) bilden. Beim Lungenkrebs sind dies Zellen der Schleimhaut, welche die Bronchien und ihre feinen Verästelungen bis in die Lungenbläschen (Alveolen) auskleiden. Es gibt zwei Hauptarten: Kleinzelliger Lungenkrebs (SCLC) und Nicht-Kleinzelliger Lungenkrebs (NSCLC), welcher in Europa die häufigste Form (ca. 85-90%) darstellt. Das NSCLC untergliedert sich wiederum in die folgenden Untergruppen: Adenokarzinome (ca. 40% aller Lungenkrebserkrankungen), Plattenepithelkarzinome (ca. 25%) und die selteneren großzelligen Karzinome (ca. 10%). Die histologische Untergruppe des Lungenkrebs kann die Wahl der Behandlung beeinflussen.
Adenokarzinom
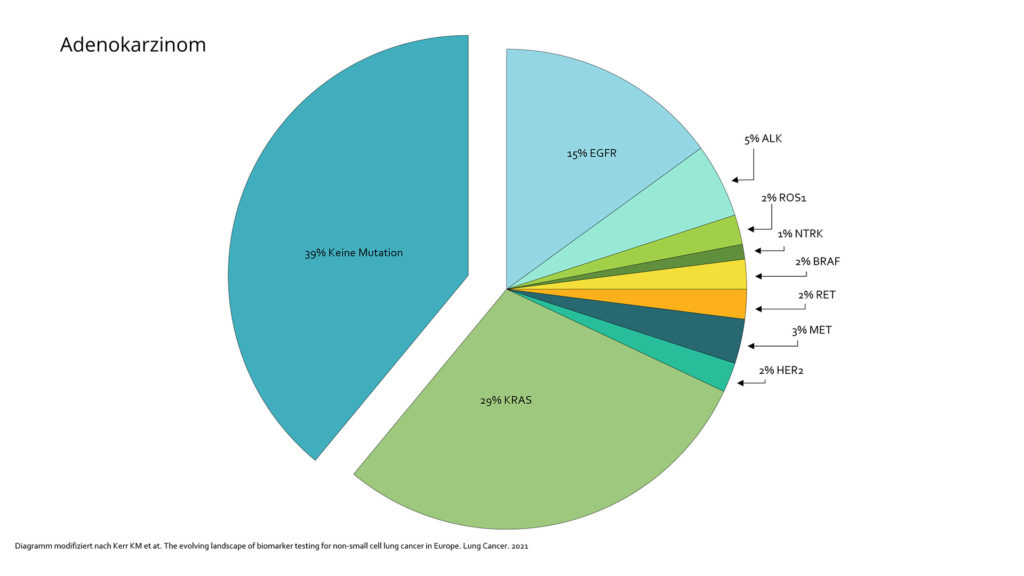
Adenokarzinome entstehen aus schleimproduzierenden Zellen der Atemwege. Diese Unterart tritt vor allem bei Menschen auf, die derzeit rauchen oder früher geraucht haben. Umgekehrt handelt es sich aber um die Unterart, die am häufigsten bei Nicht-Rauchern vorkommt, d.h. wenn bei einem Nicht-Raucher Lungenkrebs diagnostiziert wird, so ist es am Wahrscheinlichsten ein Adenokarzinom. Etwa 25% aller Lungenkarzinome weltweit treten bei Nichtrauchern auf. In 50-60% der Patienten mit Adenokarzinom können in der molekulargenetischen Untersuchung sogenannte „Treibermutationen“ gefunden werden, für die es sogenannte „zielgerichtete“ Therapiemöglichkeiten entweder als zugelassenes Medikament oder im Rahmen von Studien geben kann.
Das Adenokarzinom ist die häufigste Form von Lungenkrebs
Plattenepithelkarzinom
Diese Krebsart entsteht aus Zellen die die Atemwege auskleiden, daher der Name „Platten“-Epithel. Es ist die zweithäufigste Form von Lungenkrebs (ca. 25% der Fälle). Im Gegensatz zum Adenokarzinom findet sich das Plattenepithelkarzinom eher im Zentrum der Lunge. Der Anteil an Rauchern unter den Erkrankten ist höher. Beim Plattenepithelkarzinom können seltener Treibermutationen nachgewiesen werden als beim Adenokarzinom (in 5-10% der Fälle).
Großzelliges (undifferenziertes) Karzinom
Hierunter versteht man ein nicht-kleinzelliges Lungenkarzinom, das unter dem Mikroskop nicht wie ein Adenokarzinom oder Plattenepithelkarzinom aussieht. Es handelt sich also um eine Ausschlussdiagnose, die die seltenste Form von Lungenkrebs ausmacht (ca. 10% der Fälle). Beim großzelligen Karzinom, insbesondere beim großzellig-neuroendokrinen, werden in der Regel keine Treibermutationen gefunden.
Welche Rolle spielen Veränderungen des Erbguts (DNA) des Tumors beim NSCLC?
Neben der histologischen (feingeweblichen) bzw. immunhistologischen Einordnung des Tumorgewebes spielt die molekulargenetische Untersuchung eine bedeutende Rolle, da das Erbgut des Lungenkrebs (DNA) bei einzelnen Patienten ganz individuelle Veränderungen (Mutationen) aufweisen kann. Diese können für die weitere Behandlung eine entscheidende Rolle spielen. Die Tumorgenetik (Molekulargenetik) ist heute fester Bestandteil der Diagnosestellung eines NSCLC insbesondere beim Adenokarzinom. Sie kann durch Sequenzierung der Erbsubstanz aus Lungenkrebsgewebe bestimmt werden. Dies ist meist auch noch nachträglich anhand einer asservierten Probe möglich.
Die genetische Untersuchung des Tumors auf Veränderungen im Erbgut (Mutationen) gehört zur Standarddiagnostik des NSCLC.
Zu den Genen, die beim NSCLC häufig sogenannte Treibermutationen aufweisen, d.h. Veränderungen, die das Lungenkrebswachstum „antreiben“ oder unterhalten gehören die Gene KRAS, EGFR, ALK, MET, ROS1, HER2, BRAF, RET und NTRK. Bei etwa 60% aller Patienten mit einem NSCLC vom Typ Adenokarzinom kann eine Mutation durch Untersuchung (Sequenzierung von DNA) von Lungenkrebsgewebe gefunden werden. Beim Nachweis von Mutationen eines der genannten Gene stehen zielgerichtete Therapieoptionen im Rahmen von Studien und / oder als bereits zugelassenes Medikament zur Verfügung.
Mehr als die Hälfte der Patienten mit NSCLC vom Typ Adenokarzinomen weist eine Mutation auf.
Wie wird entschieden wie ein Patient mit NSCLC behandelt wird?
Bei der Therapieentscheidung, die der Patient zusammen mit seinen Ärzten trifft, spielen grundsätzlich krebsbezogene Faktoren sowie patientenbezogene Faktoren (Alter, Allgemeinzustand, Krankengeschichte etc.) eine Rolle.
Die krebsbezogenen Faktoren umfassen:
- Typ der Lungenkrebserkrankung, der sich aus der mikroskopischen Beurteilung durch einen Pathologen ergibt (Histologie / Immunhistologie) sowie aus der molekulargenetischen Untersuchung des Erbguts des Tumors (Mutationen)
- In der pathologischen Untersuchung wird auch das Grading ermittelt welches von 1 bis 3 gehen kann (G1, G2, G3). Das Grading beschreibt wie sehr sich die Tumorzellen von normalen Lungenzellen unterscheiden und spiegelt die Bösartigkeit der Tumorzellen wider. Je höher der Grad desto aggressiver ist der Tumor.
Das Grading beschreibt wie sehr sich die Tumorzellen von normalen Lungenzellen unterscheiden.
- Lage des Tumors
- Stadium des Tumors, welches sich nach der TNM Klassifikation bestimmen lässt gemäß der Frage:
- T: Wie groß ist der Tumor in der CT-Bildgebung?
- N: Hat der Tumor Lymphknoten befallen
- M: Hat der Tumor Metastasen (Tochtergeschwulste) in anderen Organen gebildet
Nicht-kleinzelliger Lungenkrebs Stadien
Die Stadieneinteilung dient der Beschreibung von Größe und Lage der Erkrankung sowie einer möglichen Streuung über den Ursprungsort hinaus. Die Stadien werden mit römischen Zahlen und Buchstaben bezeichnet. Sie reichen von „IA“ bis „IVB“. Je kleiner das Stadium bei Diagnose, desto besser ist die Prognose.
Die Wahl des Behandlungsverfahrens richtet sich vor allem nach dem Stadium der Erkrankung.
Zur Stadieneinteilung des NSCLC haben sich die internationalen Fachgesellschaften auf folgendes Schema festgelegt (vereinfachte Darstellung):
Tabelle
| Stadium I A | Der Tumor ist nicht größer als 3 cm | Frühe Stadien des NSCLC |
| Stadium I B | Der Tumor ist 3-4 cm groß | |
| Stadium II A | Der Tumor ist 4-5 cm groß | |
| Stadium II B | Der Tumor ist nicht größer als 5 cm, hat aber auch benachbarte Lymphknoten befallen oder Der Tumor ist 5-7 cm groß |
|
| Stadium III A | Der Tumor ist größer als 7 cm oder Der Tumor ist 5-7 cm groß und hat benachbarte Lymphknoten befallen oder Der Tumor ist 3-5 cm groß hat, aber auch entferntere Lymphknoten befallen | Lokal fortgeschrittenes NSCLC |
| Stadium III B | Der Tumor ist größer als 5 cm und hat entferntere Lymphknoten befallen oder Der Tumor ist nicht größer als 5 cm, hat aber auch Lymphknoten auf der anderen Brustseite oder über den Schlüsselbeinen befallen |
|
| Stadium III C | Der Tumor ist größer als 5 cm und hat auch Lymphknoten auf der anderen Brustseite oder über dem Schlüsselbein befallen | |
| Stadium IV A | Jeder Tumor der eine einzelne Metastase in einem anderen Organ oder im Lungenflügel der gegenüberliegenden Seite gebildet hat („Fernmetastase“) | Metastasiertes NSCLC |
| Stadium IV B | Jeder Tumor der mehr als eine Metastase in einem anderen Organ oder im Lungenflügel der gegenüberliegenden Seite gebildet hat („Fernmetastasen“) |
Dies ist eine vereinfachte Darstellung. Beim Vorliegen bestimmter Kriterien, z.B. wenn der Tumor in benachbarte Strukturen eingewachsen ist oder eine Flüssigkeitsansammlung mit Tumorzellen vorliegt (maligner Erguss) kann dies zur Einordnung der Erkrankung in ein höheres Stadium führen.
Was bedeuten „c“ oder „p“ in der TNM-Klassifikation bzw. „Tumorformel“?
Die Stadieneinteilung der Krebserkrankung erfolgt zunächst anhand klinischer bildgebender Verfahren, d.h. die Tumorgröße wird z.B. in den CT-Bildern ausgemessen und der Lymphknotenbefall anhand der Bilder beurteilt. In diesem Fall geht dem T oder N ein „c“ voraus.
Wenn ein Tumor operativ entfernt wird, kann der er in der Begutachtung durch den Pathologen genau vermessen werden. Auch die Lymphknoten können mikroskopisch auf Tumorbefall untersucht werden. Dies ist dann durch ein „p“ gekennzeichnet. Wenn in der Tumorformel zusätzlich ein „y“ auftaucht bedeutet dies, dass die Beurteilung nach neoadjuvanter (d.h. vor Operation) Chemotherapie erfolgt ist, ein „r“ steht für „Rezidiv“, d.h. für einen wieder aufgetretenen Tumor.
Welche Behandlungsmöglichkeiten gibt es für das NSCLC und was sind die unterschiedlichen Therapieziele?
Zu den Behandlungsmodalitäten zählen Operation, Strahlentherapie, Chemotherapie und zielgerichtete Krebstherapien, zu denen man auch die Immuntherapie zählen kann.
- Wenn sich der Tumor bei Diagnose noch in einem frühen Stadium, d.h. Stadium I oder II befindet, ist das Ziel die Heilung des Patienten, man spricht von einem „kurativen Therapieanspruch“. Eine Heilung kann durch eine operative Entfernung des Tumors erreicht werden. Die zuständigen Ärzte gehören zur Fachdisziplin „Thoraxchirurgie“, welche auf chirurgische Eingriffe im Bereich des Brustkorbs spezialisiert ist.
Bei Diagnose eines NSCLC in einem frühen Stadium ist die Heilung des Patienten das Ziel. Man spricht von kurativer Behandlung.
- Bei lokal fortschrittener Erkrankung im Stadium III wird, wenn keine operative Entfernung möglich ist, in der Regel eine multimodale Therapie eingesetzt um den Tumor zu verkleinern und in manchen Fällen vollständig zu beseitigen. Es kommen in diesem Fall Strahlentherapie und Chemotherapie zur Anwendung.
- Im metastasierten Stadium (Stadium IV), wenn sich der Tumor auf andere Körperregionen ausgebreitet hat und keine Heilung möglich ist, wird ein „palliatives“ Therapieziel angestrebt. Dies bedeutet, dass man mit Therapieformen, die auf den gesamten Körper wirken wie z.B. Chemotherapie, versucht das Tumorwachstum aufzuhalten und möglichst lange die Lebensqualität zu erhalten.
Eine palliative Behandlung hat nicht die Heilung zum Ziel sondern eine möglichst lange Erhaltung der Lebensqualität.
Welche operativen Verfahren gibt es zur Behandlung bei NSCLC?
Die operative Entfernung des Tumors kommt in Frage, wenn ein NSCLC im Frühstadium diagnostiziert wird. Dabei hängt die Auswahl des Operationsverfahrens von Größe und Lage des Tumors ab. Man unterscheidet im Einzelnen:
- Die Keilresektion oder Segmentresektion bei der eine relativ kleine Menge an Lungengewebe entfernt wird. Dieses Verfahren kommt in Betracht, wenn der Tumor sich in einem sehr frühen Stadium befindet.
- Die Lobektomie, bei der ein ganzer Lungenlappen entfernt wird. Im linken Lungenflügel gibt es zwei Lungenlappen (Ober- und Unterlappen), im rechten gibt es drei (Oberlappen, Mittellappen und Unterlappen. Hierbei handelt es sich um das Standardverfahren zur chirurgischen Behandlung bei NSCLC.
- Die Pneumonektomie ist die operative Entfernung eines gesamten Lungenflügels.
Wann kommen operative Therapieverfahren bei Patienten mit NSCLC zum Einsatz?
Eine Operation ist die bevorzugte Standardtherapie bei NSCLC im Frühstadium (Stadium I und II). Dabei ist das Ziel der Behandlung die Heilung des Patienten. Bei der Operation werden der Tumor selbst sowie einige der benachbarten Lymphknoten im Brustkorb operativ entfernt. Da es sich bei der Entfernung des Tumors um einen großen operativen Eingriff handelt, wird bei der Therapieplanung das Alter des Patienten, der Allgemeinzustand und die medizinische Vorgeschichte (Begleiterkrankungen) genau geprüft. Ob ein Tumor entfernt werden kann, hängt nicht nur von seiner Größe und Lage ab, sondern auch von der Frage, ob ein Patient den Eingriff voraussichtlich gut verkraften kann. Möglicherweise kann die Operation auch in minimal-invasiver Technik als VATS (Video-assistierte thorakoskopische Chirurgie) angeboten werden, welche auch als „Schlüsselloch-Technik“ bekannt ist.
In einem frühen Stadium kann das NSCLC häufig durch eine Operation geheilt werden.
Welche Rolle spielen die Lymphknoten beim NSCLC?
Die Lymphknoten, die bei Lungenkrebs befallen sein können, liegen zunächst in der Lunge selbst, um die Bronchien (peribronchial), an der Lungenwurzel, d.h. an der Stelle wo Hauptbronchien und Blutgefäße in die Lunge eintreten (hilär) oder im Bereich zwischen beiden Lungenflügeln (mediastinal). In fortgeschritteneren Stadien können auch entferntere Lymphknoten z.B. über dem Schlüsselbein oder am Hals betroffen sein.
Die Frage, ob benachbarte Lymphknoten von Tumorzellen befallen sind, hat beim NSCLC wie bei allen Tumoren eine wichtige Bedeutung für die Prognose des weiteren Verlaufs. Der Befall von Lymphknoten spielt daher bei der Stadieneinteilung mit Hilfe der TNM-Klassifikation eine entscheidende Rolle. Wenn Lymphknoten befallen sind, ist von einem höheren Risiko auszugehen, dass es nach operativer Entfernung zu einem Wiederauftreten (Rezidiv) des Tumors kommt. In der Operation wird daher nicht nur der Tumor, sondern auch angrenzende Lymphknoten entfernt. Die Zahl der entfernten Lymphknoten hängt dabei vom Operationsverfahren ab, das zur Anwendung kommt. Die während der Operation entfernten Lymphknoten werden unter dem Mikroskop auf das Vorhandensein von Krebszellen untersucht, so dass bereits während der Operation das Vorgehen angepasst werden kann.
Was bedeutet adjuvante Chemotherapie beim NSCLC?
Je nach Tumorgröße und je nachdem, ob und wieviele Lymphknoten befallen sind, kann nach der Operation eine zusätzliche („adjuvante“) Chemotherapie oder Strahlentherapie empfohlen werden. Vorzugsweise besteht die adjuvante Chemotherapie aus einer Kombination aus Cisplatin und einem weiteren Arzneimittel. Es werden üblicherweise 3-4 Zyklen verabreicht. Die adjuvante Chemotherapie wird Patienten im Stadium II sowie im Stadium IB empfohlen, sofern der Tumor größer als 4 cm ist.
Welche Rolle spielt die Strahlentherapie bei frühen Stadien (Stadium I und II)?
Wenn ein Tumor in der Operation nicht vollständig entfernt werden kann und eine erneute Operation (Nachresektion) nicht möglich ist, ist eine adjuvante Strahlentherapie eine weitere Behandlungsmöglichkeit.
Häufig kommt die Strahlentherapie zum Einsatz, wenn eine Operation abgelehnt wird oder aus medizinischen Gründen ausgeschlossen wird. Im Stadium I kann eine stereotaktische Bestrahlung (z.B. stereotaktische ablative Radiotherapie oder kurz SABR) angeboten werden, bei der Tumoren aus verschiedenen Richtungen millimetergenau bestrahlt werden. Mit dieser Technik können möglicherweise ähnliche Behandlungsergebnisse erzielt werden wie mit der Operation. Im Stadium II kann die radikale Strahlentherapie empfohlen werden, wenn eine Operation nicht in Frage kommt. Diese wird entweder als konventionelle Strahlentherapie für 5 Tage pro Woche über 4-7 Wochen verabreicht oder als akzelerierte Strahlentherapie über einen kürzeren Zeitraum.
Welche Behandlungsmöglichkeiten gibt es beim lokal fortgeschrittenen Stadium (Stadium III)?
Bei einer Erkrankung im Stadium III kann die Wahl des richtigen Vorgehens im Einzelfall sehr schwierig sein und erfordert ein multimodales Vorgehen der verschiedenen Fachdisziplinen (Chirurgie, Internistische Onkologie, Radio-Onkologie bzw. Strahlentherapie). Die Therapieempfehlung wird daher in einer interdisziplinären Tumorkonferenz erarbeitet. Grundsätzlich unterscheidet man zwischen potentiell operablem und nicht operablem (inoperablem) NSCLC. Dabei besteht grundsätzlich ein kurativer Therapieanspruch, d.h. eine Heilung kann möglich sein.
Wenn der Arzt bzw. Chirurg davon ausgeht, dass der Tumor operiert werden kann, beginnt die Behandlung im Allgemeinen mit einer Chemotherapie (Induktionschemotherapie) oder einer Radiochemotherapie (mit zusätzlicher Bestrahlung), nach der der Tumor im günstigen Fall operativ entfernt werden kann. Bei inoperabler Erkrankung erfolgt eine definitive Radiochemotherapie, entweder kombiniert, d.h. Chemotherapie und Bestrahlung finden gleichzeitig statt oder sequentiell, wenn die gleichzeitige Gabe voraussichtlich nicht vertragen wird.
Welche Behandlungsmöglichkeiten gibt es beim metastasierten Stadium (Stadium IV)?
Grundsätzlich besteht im metastasierten Stadium eine palliative Situation. Das Ziel der Behandlung besteht darin, ein Wachstum des Tumors aufzuhalten und so die Lebensqualität zu verbessern und möglichst lange zu erhalten. Ein operatives Vorgehen spielt in diesem Stadium eine untergeordnete Rolle, da häufig mehrere Metastasen vorliegen und diese erst ab einer bestimmten Größe mit bildgebenden Verfahren (CT) nachweisbar sind. Häufig hat der Tumor bereits unerkannt in weitere Körperregionen gestreut.
An erster Stelle steht in diesem Stadium eine systemische Krebsbehandlung, d.h. eine Therapieform, die den gesamten Körper erreicht. Dazu zählen neben der intravenösen Chemotherapie auch zielgerichtete Therapien in Tablettenform (z.B. Tyrosinkinaseinhibitoren), Immuntherapien (z.B. Antikörper) sowie neue Therapieformen wie sie in klinischen Studien angeboten werden (z.B. zelluläre Therapien / adoptive Immuntherapien). Welche Therapie empfohlen wird richtet sich vor allem nach dem histologischen und molekulargenetischen Typ des Tumors, d.h. dem Nachweis bestimmter Mutationen.
Welche Rolle spielen klinische Studien bei der Behandlung des NSCLC?
Möglicherweise werden Sie von Ihren Ärzten gefragt, ob Sie an einer klinischen Studie teilnehmen möchten. Dabei handelt es sich um wissenschaftliche Studien der Krebsforschung, die mit Patienten durchgeführt werden, um neue Behandlungsmöglichkeiten zu prüfen und die Wirksamkeit und Verträglichkeit neuer Wirkstoffe herauszufinden.
Klinische Studien tragen dazu bei, neue Erkenntnisse über Krebserkrankungen zu gewinnen, daher kann die Teilnahme an einer solchen Studie mit verschiedenen Vorteilen für Sie verbunden sein. Beispielsweise werden Sie während und nach einer Studienteilnahme besonders sorgfältig überwacht. Es kann sein, dass die neue Behandlung einen größeren Nutzen als herkömmliche Therapien für Sie erbringt. Es kann aber auch sein, dass sich manche der neuen Behandlungen als nicht so wirksam wie die herkömmlichen herausstellen oder Nebenwirkungen haben, die ihren Nutzen überwiegen.
Jedes Arzneimittel wurde vor der Zulassung über Jahre in klinischen Studien erprobt. Eine Teilnahme an einer klinischen Studie kann mit Vorteilen verbunden sein.
Sie haben das Recht, der Teilnahme an einer klinischen Studie zuzustimmen oder eine Teilnahme abzulehnen, ohne dass dadurch die Qualität Ihrer Versorgung beeinträchtigt wird. Es kann auch sein, dass Ihre Ärzte Ihnen nicht den Vorschlag machen, an einer klinischen Studie teilzunehmen. Wenn Sie dennoch mehr über diese Möglichkeit erfahren möchten, fragen Sie nach, ob es eine klinische Studie für Ihre Krebserkrankung in Ihrer Nähe gibt oder beauftragen Sie uns vorab mit der Erstellung einer personalisierten Studienübersicht, die Sie anschließend mit Ihren Ärzten besprechen können.
Welche klinischen Therapiestudien können aktuell in Deutschland Patienten mit Nicht-kleinzelligem Lungenkrebs (NSCLC) aufnehmen?
Finden Sie hier eine Übersicht der Therapiestudien, die aktuell an deutschen Kliniken Patienten mit NSCLC aufnehmen können (geordnet nach Mutationsstatus und Therapielinie). Die Übersicht erhebt keinen Anspruch auf Vollständigkeit und beschränkt sich auf medikamentöse Phase 3-Studien. Sehr gerne schauen wir individuell für Sie welche Studien gemäß der Ein- und Ausschlusskriterien passend sind und in Ihrer Nähe angeboten werden.
Nicht-kleinzelliger Lungenkrebs (NSCLC), kein Mutationsnachweis im Tumorgewebe erforderlich
Behandlung einer neu diagnostizierten Erkrankung im frühen Stadium (I oder II) nachdem die Entscheidung gegen eine Operation getroffen wurde (kurativer Behandlungsansatz).
Behandlung einer neu diagnostizierten Erkrankung nach einer Operation, in der der Tumor vollständig entfernt werden konnte (kurativer Behandlungsansatz)
Immuntherapie nach kombinierter Radiochemotherapie mit dem Ziel einer Heilung (kurative Intention) um die Wahrscheinlichkeit einer Wiederkehr des Tumors (Rezidiv/Progress) zu senken.
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Erste Therapielinie
- KEYNOTE-D46-/EVOKE-03-Studie
- TROPION-Lung08-Studie
- eVOLVE-Lung02-Studie
- TROPION-Lung07-Studie
- TROPION-Lung10-Studie
- NCT06311721-Studie
- MK-2870-023-Studie (inklusive Erhaltungstherapie)
- ARTEMIDE-Lung03-Studie
- RELATIVITY1093-Studie
- ARTEMIDE-Lung02-Studie
- ARTEMIDE-Lung04-Studie
- MountainTAP-29-Studie
- TACTI-004-Studie
- LUNAR-2-Studie
- HARMONi-3-Studie
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Zweite oder spätere Therapielinie
Nicht-kleinzelliger Lungenkrebs (NSCLC), EGFR Mutation im Tumorgewebe nachweisbar
Behandlung eines neu diagnostizierten Tumors vor einer Operation in der der Tumor vollständig entfernt werden kann (kurativer Behandlungsansatz)
Behandlung einer neu diagnostizierten Erkrankung nach einer Operation, in der der Tumor vollständig entfernt werden konnte (kurativer Behandlungsansatz)
Behandlung einer neu diagnostizierten Erkrankung im frühen Stadium (I oder II) nachdem die Entscheidung gegen eine Operation getroffen wurde (kurativer Behandlungsansatz).
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Erste Therapielinie
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Zweite oder spätere Therapielinie
Nicht-kleinzelliger Lungenkrebs (NSCLC), RET Mutation im Tumorgewebe nachweisbar
Behandlung einer neu diagnostizierten Erkrankung nach einer Operation, in der der Tumor vollständig entfernt werden konnte (kurativer Behandlungsansatz)
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Erste Therapielinie
Nicht-kleinzelliger Lungenkrebs (NSCLC), HER2 Mutation im Tumorgewebe nachweisbar
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Erste Therapielinie
Nicht-kleinzelliger Lungenkrebs (NSCLC), Veränderung im MET Gen im Tumorgewebe nachweisbar
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Zweite oder spätere Therapielinie
Nicht-kleinzelliger Lungenkrebs (NSCLC), KRAS Mutation im Tumorgewebe nachweisbar
Behandlung einer neu diagnostizierten Erkrankung nach einer Operation, in der der Tumor vollständig entfernt werden konnte (kurativer Behandlungsansatz)
Fortgesetzte Behandlung eines medikamentös vorbehandelten Tumors zur Erhaltung der Remission (Verkleinerung / Rückbildung), mit dem Ziel ein erneutes Tumorwachstum zu verhindern.
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Erste Therapielinie
Studien für nicht operativ entfernbare Tumoren (fortgeschrittene / metastasierte Erkrankung) – Zweite oder spätere Therapielinie
Quellenverzeichnis:
Onkopedia Leitlinien, “Lungenkarzinom, nicht-kleinzellig (NSCLC)”, Stand: November 2022
NCCN Guidelines for Patients®: “Early and Locally Advanced Non-Small Cell Lung Cancer”, 2022; “Metastatic Non-Small Cell Lung Cancer”, 2022
Clinicaltrials.gov “Learn about clinical studies”. Verfügbar unter https://clinicaltrials.gov/ct2/about-studies/learn. Abgerufen am 14.10.2022.
Kerr KM et al. The evolving landscape of biomarker testing for non-small cell lung cancer in Europe. Lung Cancer. 2021
Stand: 14.11.2022, Erstellt von: Cheyenne Collins, Dr. Benjamin Hanfstein

Erfahren Sie alle Behandlungsoptionen für Ihre individuelle Krebserkrankung
Nur wenn Sie alle Behandlungsoptionen kennen, können Sie eine gute Therapieentscheidung treffen – wir helfen Ihnen dabei.
✅ kostenlos ✅ unverbindlich ✅ deutschlandweit